99-104
درمان دیابت نوع 1 در موشها با استفاده از سلولهای بنیادین
منبع :شمارۀ اول نسخۀ الکترونیک نشریه پزشکی امروز
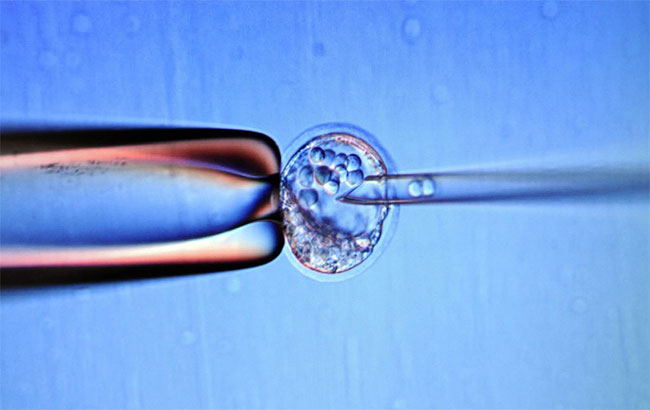
پژوهشگران با پیوند تودههایی کوچک (جزایر) از سلولهای بتای مشتق شده از سلولهای بنیادین پرتوان انسانی (hSPCs) را به موشهای دچار دیابت نوع 1 پیوند زدند.
سلولهای بنیادی (بن یاخته) این روزها به یکی از پرکاربردترین واژه های علم پزشکی بدل گشته است . با گشت و گذار در دنیای مجازی و کاوش در سایتهای علمی غیرداخلی و خبرگزاری های ایرانی، از اهمیت این رشته در درمان بسیاری از بیماری ها نزد پژوهشگران آگاهی می یابیم. در پژوهشی جدید، محققان با بهره گیری از،فن آوری نوآورانه جهت تبدیل سلولهای بنیادین (بن یاخته) انسان به سلولهای بتای تولیدکنندۀ انسولین موفق به درمان دیابت نوع 1 در موشها گشتند و آثار تاثیر این روش درمانی را تا 9 ماه مشاهده نمودند. آخرین آماری که توسط مرکز کنترل و پیشگیری از بیماریها (CDC) در فوریۀ ۲۰۲۰ منتشر گردید، در سال 2018، تعداد 187.000 کودک و نوجوان در کشور آمریکا با بیماری دیابت نوع اول دست وپنجه گرم می کردند و علاوه بر این تعداد، 1.4 میلیون تَن، انسان بالای 20 سال نیز به این بیماری مبتلا هستند و آن را به کمک انسولین کنترل می نمایند. اما شوربختانه آمارها در کشور ایران مشخص نیست و سایت انجمن دیابت ایران در صفحۀ نخست سایت خود نظرسنجی جهت مشخص نمودن میزان ابتلا به انواع دیابت را راه اندازی نموده که آخرین رای آن پیش از روز نگارش این مقاله ، ۲۲تیر سال ۱۳۹۲ بوده که بدون شک چنین اقداماتی نیاز به حمایت و آگاهی رسانی بیشتر است . آخرین پژوهشها حاکی از آن است که درمان دیابت نوع 1 در موشها با استفاده از سلولهای بنیادین سبب امیدواری بسیار گردیده است.
* درمان دیابت نوع 1 در موشها با استفاده از سلولهای بنیادین :
در دیابت نوع 1، یک پاسخ نادرست خودایمنی سبب هجومِ سیستم ایمنی بدن به سلولهای بتای تولیدکنندۀ انسولین در پانکراس گردیده و نابودی آنها می گردد .
* روش (hSPCs) ، موثر در درمان دیابت نوع اول؟
human Pluripotent Stem Cells با کوته نوشت (اختصار) hSPCs ، از دیدگاه درمانی، همواره گزینهای جذاب برای پژوهشگران به شمار می آید؛ چرا که سلولها در شرایط کشت آزمایشگاهی به نوسازی (Self-Renew) خود پرداخته و در ادامه تبدیل به گونه های متفاوتی از سلول می گردند.
پژوهش های پیشین نیز پیرامون(hPSCs) به عنوان یک روش درمانی مستعد برای دیابت نوع 1 اشاره شده است. پژوهشگران در گذشته نیز از روش hPSCs جهت تولید سلولهای بتای تولیدکنندۀ انسولین بهره برده اند که در این امر موفق نبوده اند.
یکی از پژوهشگرانِ دانشکدۀ پزشکی دانشگاه واشنگتن در سنت لوییس (Jeffrey R. Millman , Ph.D)، محقق اصلی این پژوهش جدید است، که بر موانع پیشین فائق آمدهاست.
وی موانعی که سبب جلوگیری از پیشرفت دانشمندان تاکنون گردیده را اینگونه بیان می نماید:
«از مشکلات رایج در فرآیند تبدیل سلول بنیادین انسان به یک سلول بتای تولیدکنندۀ انسولین یا یک نورون یا یک سلول قلب، این است که سلولهای ناخواستۀ دیگری نیز تولید می گردد. در مورد سلولهای بتا نیز ممکن است گونه های دیگری از سلولهای پانکراس یا سلولهای کبد تولید گردد. با این که کاشت این سلولهای غیرضروری یا به عبارتی سلولهای «غیر هدف»هیچ آسیبی به بار نمیآورد، اما تولید بیشتر آنها سهم تولید سلولهای درمانی سودمند را تصاحب مینماید. هرچه سلولهای غیرهدف بیشتری تولید گردد، سلولهای درمانی مورد نظر کمتری بدست خواهد آمد. »
جهت درمان دیابت، فرد بیمار به یک میلیارد سلول بتا نیاز است. اما اگر یک چهارم سلولهایی که تولید می گردد، سلولهای کبد یا سایر سلولهای پانکراسی باشند، درعوض نیاز به یک میلیارد سلول، به 1.25 میلیارد سلول نیاز خواهد بود. و این موضوع سبب میشود که درمان بیماری 25 درصد دشوارتر گردد.
با این حال، پژوهش جدید با بهره گیری از روشی نوآورانه به رفع این مشکل پرداخته است.
hSPCs: human Pluripotent Stem Cells با برگردان فارسی سلولهای بنیادین پرتوان انسانی ، روشی نوین است که اسکلت سلولی (cytoskeleton) یا به عبارتی «داربست» داخلی سلولهای بنیادین را مورد هدف می دهد، تا جداگانه آنها را به سلولهای پانکراسی هدایت کند.
اسکلت سلولی یا سیتواسکلتون ها ساختاری است که به سلولها کمک نموده تا ساختاروشکل خود را حفظ نموده و پشتیبانی مکانیکی مورد نیاز برای حرکت سلولها، تقسیم آنها، و تکثیرشان را فراهم می نماید.
هدف گرفتن این ساختار، محققان را قادر میسازد تا سلولهای ناخواستۀ کمتر و سلولهای بتایی با عملکرد بهتر در کنترل قند خون، تولید نمایند.
پیش از این محققان با شناسایی پروتئینها و عوامل گوناگون به تزریق آنها در سلولها می پرداختند تا متوجه گردند که چه پدیده ای رخ می دهد. همزمان و با درک بهتر نشانههای دریافتی(Signals) ،پژوهشگران موفق به کاهش میزان تصادفی بودن آن رویّه گردیدند.
*درمان دیابت حاد توسط سلولهای بنیادین :
پژوهشگران با پیوند تودههایی کوچک (جزایر) از سلولهای بتای مشتق شده از سلولهای بنیادین پرتوان انسانی (hSPCs) را به موشهای دچار دیابت نوع 1 پیوند زدند. جزایر پانکراسی گروههایی از سلولها هستند که در پانکراس واقع شدهاند. برخی از این سلولها، سلولهای بتای تولیدکنندۀ انسولین هستند.
به نوشتۀ دانشمندان این پژوهش، این رویّۀ پیوند « روند دیابتهای وخیم موجود در موشها را به سرعت معکوس نمود. پروتکل جدید سلولهای بنیادین، میتواند دیابتهای موجود در موشها را درمان نماید.»
*نتیجۀ کارآزمایی انسان چگونه خواهد بود ؟
معکوس گشتن روند بیماری در نرخی مشابه با جزایر انسانی نیز رخ داد و کنترل قند خون در سطح نرمال خود، برای حداقل 9 ماه باقی ماند. این موشها دیابتهای بسیار حادی با سطوح قند خونی بیش از 500 میلیگرم در هر دسیلیتر خون (mg/dL) داشتند، مقادیری که میتوانند برای یک انسان مرگبار باشند، و هنگامیکه محققان به این موشها سلولهای ترشحکنندۀ انسولین را اهدا نمودند ، در عرض 2 هفته سطح گلوکز خون آنها به حالت طبیعی بازگشته بود و برای چندین ماه در همان شرایط طبیعی باقی ماند.
با این حال، پژوهشگران اینگونه توضیح میدهند، پیش از اینکه تحقیقات بتوانند به انسانها کمک کنند، چند گام دیگر باید برداشته شود.
ابتدا، محققان باید این سلولها را بر روی حیوانات بزرگتر آزمایش نموده و سپس روشی برای خودکار سازی این روش بیابند تا بتوان میلیونها سلول مورد نیاز برای درمان افراد مبتلا به دیابت نوع 1 را تولید نمود.
Ref: Nature Journal , March2020
مطالب مرتبط :










ثبت نظر